Острые лимфобластные лейкозы (ОЛЛ): краткая информация
Острый лимфобластный лейкоз (ОЛЛ) - это рак кроветворной системы. В нашем тексте Вы получите важную информацию о самой болезни, какие у неё бывают формы, как часто ею заболевают дети и почему, на какие симптомы надо обратить внимание, как ставят диагноз, как лечат детей и какие у них шансы вылечиться от этой формы рака.
автор: Maria Yiallouros, редактор: Maria Yiallouros, Разрешение к печати: Prof. Dr. med. Günter Henze, Dr. med. Anja Möricke, PD Dr. med. Gabriele Escherich, Переводчик: Dr. Natalie Kharina-Welke, Последнее изменение: 2023/12/20 https://dx.doi.org/10.1591/poh.patinfo.all.kurz
Оглавление
- Что такое острый лимфобластный лейкоз?
- Как часто встречаются ОЛЛ у детей?
- Какие бывают формы ОЛЛ?
- Почему дети заболевают ОЛЛ?
- Какие бывают симптомы болезни?
- Как диагностируются острые лимфобластные лейкозы?
- Как составляют план лечения?
- Как лечат острые лимфобластные лейкозы?
- По каким протоколам лечат детей?
- Какие шансы вылечиться от острого лимфобластного лейкоза?
Что такое острый лимфобластный лейкоз?
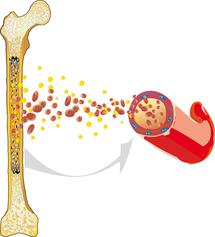
Острый лимфобластный лейкоз, который сокращённо также называют ОЛЛ (по первым буквам болезни), а иногда можно встретить название острый лимфолейкоз - это злокачественное заболевание кроветворной системы. Болезнь начинается в костном мозге. Наш костный мозг - это "фабрика" разных клеток крови. Когда "заболевает" костный мозг, то эта "фабрика" вместо здоровых (врачи говорят о зрелых клетках) начинает "выпускать" огромное количество незрелых белых клеток крови.
Когда человек не болен, то все клетки крови растут и обновляются очень гармонично, всё происходит сбалансированно. Клетки крови созревают постепенно, а сам процесс созревания достаточно сложный. Но когда ребёнок заболевает острым лимфобластным лейкозом, то есть ОЛЛ, то процесс созревания ломается полностью. Белые кровяные тельца, то есть лейкоциты, вдруг перестают созревать полностью и не дорастают до полноценных рабочих клеток. Вместо этого они начинают быстро и бесконтрольно делиться. Работа системы кроветворения всё больше даёт сбои: больные клетки вытесняют здоровые и занимают их место в костном мозге. У больного ребёнка не хватает ни здоровых лейкоцитов, ни красных клеток крови (эритроцитов), ни кровяных пластинок (тромбоцитов).
Именно поэтому у детей могут появляться малокровие (анемия), разные инфекционные осложнения (инфекция) и частые кровотечения. И это те первые симптомы, которые могут говорить об остром лейкозе у ребёнка. Но сама болезнь, ОЛЛ, уже с самого начала не находится в какой-то одной части организма. Из костного мозга она уходит в кровь, в лимфоидные ткани (лимфатическая система) и во все другие органы. Начинает нарушаться работа всей системы органов, то есть всего организма. Именно поэтому ОЛЛ, как и все другие виды лейкозов, называют системной злокачественной болезнью, то есть болезнь выводит из строя весь организм как систему.
ОЛЛ распространяется по организму очень быстро. Без лечения лейкозные клетки расходятся везде, не встречая препятствий. Органы, куда они попали, перестают нормально работать и в них начинаются новые тяжёлые заболевания. Если лейкоз не лечить, то смерть наступает через несколько месяцев.
Как часто встречаются ОЛЛ у детей?
Острые лимфобластные лейкозы - это самая распространённая форма лейкозов у детей и подростков, почти 80%. Если говорить о всех формах рака у детей, ОЛЛ составляют почти одну пятую часть (22%). По данным исследовательских офисов в Германии ежегодно регистрируется примерно 550-600 детей и подростков в возрасте до полных 18 лет с диагнозом "острый лимфобластный лейкоз". Заболеть ОЛЛ можно в любом возрасте, и во взрослом тоже. Но чаще всего острый лимфобластный лейкоз встречается всё же у детей в возрасте от года до пяти лет. Мальчики болеют немного чаще, чем девочки (соотношение полов 1,3:1).
Какие бывают формы ОЛЛ?
Когда ребёнок заболевает ОЛЛ, то это значит, что в организме произошла мутация (злокачественное изменение) незрелых клеток-предшественников лимфоцитов. Клетки-предшественники (или клетки-родоначальники) могут поломаться (мутировать) в любой момент. То есть когда молодая клетка растёт, она проходит через разные ступени созревания и может поломаться на любой ступени своего созревания. Поэтому есть разные формы ОЛЛ. Например, все так называемые формы В-ОЛЛ (врачи также могут говорить о В-клеточном или В-линейном лейкозе) произошли из клеток-предшественников В-лимфоцитов. А все так называемые формы Т-ОЛЛ (врачи также могут говорить о Т-клеточном или Т-линейном лейкозе) появились из клеток-предшественников Т-лимфоцитов. Если мутация произошла на самом раннем этапе созревания клетки, то в названии формы болезни обязательно есть приставка "пре" или "про".
Специалисты выделяют следующие формы или подтипы ОЛЛ:
- пре-пре-B-клеточный ОЛЛ (сегодня его чаще всего называют про-В ОЛЛ; также этот вариант могут обозначать как В-I или про-B-клеточный ОЛЛ, или нуль-клеточный ОЛЛ)
- B-II ОЛЛ (или "обычного" типа)
- пре-B-клеточный (B-III) ОЛЛ
- зрелоклеточный (B-IV) ОЛЛ
- про-Т-клеточный ОЛЛ
- пре-Т-клеточный ОЛЛ
- кортикальный Т-клеточный ОЛЛ
- зрелый T-клеточный ОЛЛ
Классификация на конкретную форму ОЛЛ прогисходит после анализа, который называется иммунофенотипирование. Более точная характеристика разных типов возможна по генетическим [генетический] особенностям лейкозных клеток. Важно знать, что сама болезнь - ОЛЛ - имеет разные формы или подварианты. Друг от друга они сильно отличаются, то есть болезнь может протекать совершенно по-другому и шансы на выздоровление (на языке специалистов - прогноз) тоже разные. Когда врачи решают, как именно они будут лечить больного ребёнка, они обязательно учитывают все различия и специфику.
Почему дети заболевают ОЛЛ?
Никто точно не знает, почему дети заболевают острым лимфобластным лейкозом (ОЛЛ). Известно, что ребёнок заболевает, когда ещё не созревшая клетка–предшественник лимфоцитов начинает злокачественно изменяться. С этих повреждений начинается генетическая мутация клетки. Но чаще всего остаётся непонятным, почему произошли генетические изменения, и почему одни дети с такими изменениями заболели, а другие - нет. Например, генная мутация, которую видят у детей, заболевших ОЛЛ, врачи могут найти у новорожденного. Но ребёнок заболевает только годы спустя. При этом не каждый ребёнок с такой генной мутацией обязательно заболевает ОЛЛ. Это скорее говорит о том, что есть не только генетическая предрасположенность и определённые иммунологические [иммунологический] факторы, но и другие внешние причины. По всей вероятности, дети заболевают тогда, когда одновременно совпали несколько разных факторов риска.
Известно, что у детей и подростков с определённым врождённым или приобретённым иммунодефицитом [дефекты иммунитета], или если у них есть определённые хромосомные отклонения, есть повышенная предрасположенность заболеть одной из форм острого лимфобластного лейкоза. Такими наследственными заболеваниями, которые могут оказывать влияние на появление ОЛЛ, являются, например, синдром Дауна или анемия Фанкони, синдром Блума и синдром Ли-Фраумени. Этот вид (очень редких) наследственных болезней специалисты называют наследственные опухолевые синдромы как раз из-за того, что они являются как бы "спусковыми механизмами" для появления разных форм рака. Также определённое влияние на то, что начинается лейкоз, могут оказывать радиация и рентгеновское излучение, некоторые химические вещества и медикаменты, употребление родителями табака и алкоголя, а также определённые вирусы. Но у большинства заболевших детей всё равно невозможно сказать, что именно стало причиной болезни.
Какие бывают симптомы болезни?
Первые симптомы, с которых начинается острый лимфобластный лейкоз (ОЛЛ), чаще всего появляются буквально за несколько недель. Это происходит потому, что лейкозные клетки начинают заполнять костный мозг, а также другие органы и ткани в организме. Раковые клетки продолжают делиться в костном мозге, не встречая никаких препятствий. Поэтому костный мозг больше не может "выпускать" нормальные клетки крови в нужном количестве.
Поэтому у детей и подростков, заболевших ОЛЛ, сначала появляются общие симптомы болезненного состояния. Они вялые, бледные (анемия) и не хотят играть. Такое болезненное состояние происходит из-за того, что ребёнку не хватает эритроцитов. А именно они переносят кислород ко всем клеткам организма. Из-за того, что у ребёнка недостаточно здоровых белых клеток крови (например, лимфоцитов и гранулоцитов), его организм больше не может нормально бороться с разными возбудителями болезней. У него начинаются инфекции (инфекция) с высокой температурой. А из-за того, что становится мало тромбоцитов, которые отвечают за быстрое свёртывание крови, у детей могут появляться как бы точечные кровоизлияния на коже и могут кровоточить слизистые оболочки.
Чем больше в организме становится лейкозных клеток, то меняются не только показатели в анализах крови. У детей появляются новые жалобы, когда раковые клетки попадают в разные органы. Например, когда лейкозные клетки продолжают расти в полостях костей и в костном мозге, то у детей прежде всего начинают болеть руки и ноги. Боли могут быть такими сильными, что малыши вообще перестают ходить и просятся на руки. Также лейкозные клетки могут попасть в печень, в селезёнку и в лимфатические узлы. Они там как бы оседают, растут дальше. А органы, куда попали опухолевые клетки, начинают отекать. И тогда дети могут жаловаться, например, на боли в животе. По большому счёту никакой орган нашего организма не защищён от лейкозных клеток. Клетки могут также проникать и в мозговые оболочки. Если это произошло, то у заболевшего ребёнка может болеть голова, может появиться паралич лицевого нерва, ребёнок перестаёт хорошо видеть и/или его рвёт.
Ниже мы называем самые важные симптомы:
- Утомляемость, общая слабость и состояние "ничего не хочется", болезненное самочувствие
- Бледная кожа, т.к. мало эритроцитов (анемия)
- Склонность к кровоточивости, например, начинает кровоточить нос и/или дёсны, появляются синяки или маленькие точечные кровоизлияния на коже (петехии)
- Высокая температура и/или склонность к разным инфекциям, т.к. мало лейкоцитов (нейтропения)
- Увеличенные лимфатические узлы, например, на шее, под мышками, или в паху
- Болит живот и нет аппетита (т.к. увеличились селезёнка и/или печень)
- Болят кости и суставы
- Болит голова, нарушается зрение, появляется рвота, не двигаются лицевые нервы (если лейкозные клетки попали в центральную нервную систему, ЦНС)
- Появляется одышка (т.к. увеличилась вилочковая железа или лимфоузлы в грудной полости)
- У мальчиков могут увеличиться яички (одно или два)
Полезно знать: у детей с ОЛЛ могут быть совершенно разные симптомы. В каждом конкретном случае они проявляются индивидуально. Важно понимать, что если у Вашего ребёнка есть один, или даже несколько симптомов, то это ещё не значит, что ребёнок заболел лейкозом. Многие симптомы, которые есть в списке, появляются при других болезнях, сравнительно менее коварных. И они не имеют никакого отношения к лейкозу. Тем не менее мы рекомендуем как можно скорее обратиться к врачу, чтобы выяснить точную причину, почему у ребёнка появились какие-то жалобы. Если диагноз острого лейкоза подтверждается, то лечить болезнь нужно начинать максимально быстро.
Как диагностируются острые лимфобластные лейкозы?
Если в истории болезни (анамнез) и после наружного осмотра [наружный осмотр] у педиатра есть подозрение на острый лейкоз, то сначала врачу нужно посмотреть на результаты развёрнутого анализа крови.Если по анализам крови подозрение на лейкоз усиливается, то для подтверждения диагноза у ребёнка обязательно надо делать анализ костного мозга (пункция костного мозга). Для этого, а также для других дополнительных исследований врач направляет ребёнка в клинику, которая специализируется на лечении рака и болезней крови у детей и подростков (клиника детской онкологии и гематологии).
Какие необходимы анализы крови и костного мозга?
По анализам крови и костного мозга можно точно сказать, заболел ли ребёнок лейкозом, и если да – то каким именно видом лейкоза. Такие лабораторные исследования как цитоморфологический, иммунологический и генетический анализ дают информацию не только о том, какой именно вид лейкоза у ребёнка (например, это ОЛЛ или ОМЛ). Более того, по результатам этих исследований врачи могут точно сказать, какой именно вариант ОЛЛ они нашли у ребёнка. Без этого невозможно точно спланировать терапию. Как показывает практика лечения болезни, разные варианты ОЛЛ отличаются друг от друга на клеточном и молекулярном (молекулярный) уровне. При этом сама болезнь протекает у детей совершенно по-разному. Также есть разница в том, насколько высоки шансы на выздоровление (прогноз) и насколько конкретный вид лейкоза чувствителен к терапии.
Как исследуют лейкоз в других органах?
Как только диагноз ОЛЛ подтвердили, то прежде чем составлять план лечения, специалистам надо знать, успели лейкозные клетки уйти в другие органы, например, в головной мозг, печень, селезёнку, лимфатические узлы, или в кости. Или лейкозные клетки растут пока только в костном мозге. Более точную информацию дают такие методы диагностики по снимкам (визуальная диагностика) как ультразвуковое исследование (УЗИ), и рентгеновское, снимки МРТ (магнитно-резонансная томография), КТ (компьютерная томография) и/или сцинтиграфия костей скелета. Также, чтобы узнать, ушла ли болезнь в центральную нервную систему (то есть в головной и спинной мозг), берут пробу спинномозговой жидкости (люмбальная пункция). Её исследуют специалисты и ищут там лейкозные клетки.
Какую диагностику надо выполнить до начала лечения?
Перед лечением у ребёнка проверяют, как работает сердце (выполняется электрокардиограмма, ЭКГ и эхокардиограмма, ЭхоКГ) и как работает головной мозг (выполняется электроэнцефалограмма, ЭЭГ). Также специалисты делают много лабораторной диагностики, проверяя общее состояние работы организма. То есть они смотрят, как лейкоз, возможно, повлиял на работу некоторых органов (например, как у ребёнка работают почки или печень). Или, возможно, у ребёнка появились какие-то нарушения обмена веществ (метаболические нарушения) и на это надо обратить внимание не только до лечения, но и особенно во время лечения. Когда врачи знают, какие анализы были у ребёнка до лечения, они могут лучше понимать те изменения, которые могут произойти в организме во время лечения, а значит они могут лучше оценивать ситуацию в целом. Учитывая, что во время лечения, возможно, придётся делать переливание крови, у ребёнка обязательно заранее устанавливают группу крови [группа крови].
Полезно знать: Различных анализов и исследований очень много, но не все они обязательно делаются каждому ребёнку. Бывает и так, что ребёнку требуются некоторые другие исследования, которые мы здесь не назвали. Лучше всего уточнить у лечащего врача или у специалистов, которые ведут Вашего ребёнка, какая именно диагностика запланирована и почему она необходима для Вашей конкретной ситуации.
Как составляют план лечения?
После окончательного диагноза составляют план лечения. Чтобы составить максимально индивидуализированную программу лечения, специально подобранную для конкретного пациента (риск-адаптированная терапия), команда лечащих врачей должна учитывать определённые факторы. Эти факторы влияют на прогноз болезни у конкретного ребёнка (так называемые прогностические факторы или факторы риска).
Важные прогностические факторы – это, в том числе, подвид ОЛЛ, который определяют иммунофенотипическим анализом (подробнее см. в части о лечении болезни), определённые молекулярно-генетические [молекулярно-генетический] изменения в лейкозных клетках, насколько болезнь уже успела разойтись по организму на момент постановки диагноза (специалисты говорят в этом случае об "инициальной массе лейкозных клеток"), как ОЛЛ отвечает на лечение химиотерапией, и какой возраст у ребёнка. Точная информация о типе болезни помогает понять, насколько раковые клетки чувствительны к химиотерапии [химиотерапия], насколько интенсивным должно быть лечение, чтобы минимизировать риск рецидива. Степень распространённости болезни по организму и ответ на лечение влияют на решение врачей, нужны ли помимо химиотерапии дополнительные методы лечения (например, лучевая терапия, или высокодозная химиотерапия, после которой делается трансплантация стволовых клеток), чтобы улучшить шансы на выздоровление.
Все эти факторы учитываются при составлении плана лечения, чтобы в каждом конкретном случае получить максимально эффективный результат лечения. То есть в каждом конкретном случае индивидуальная ситуация с болезнью является основной, когда заболевшего ребёнка вносят в определённую терапевтическую группу (группа стандартного риска, группа среднего риска, группа высокого риска). Более подробную информацию о планировании лечения пока можно прочитать только на немецком языке здесь.
Как лечат острые лимфобластные лейкозы?
Детей с острым лимфобластным лейкозом (ОЛЛ) надо начинать лечить максимально быстро в клинике, которая специализируется на лечении рака у детей (детский онкологический центр/ клиника детской онкологии и гематологии). В таких клиниках собраны специалисты высочайшей квалификации (врачи и другой медицинский персонал), которые специализируются именно на лечении разных форм рака у детей и подростков. Они работают по самым современным программам терапии (протоколам). В таких больницах врачи разного профиля входят в рабочие группы. Все специалисты постоянно находятся в тесном контакте. Вместе они составляют планы лечения, обсуждают и ведут своих пациентов. Все программы терапии регулярно усовершенствуются. Цель - дать максимально эффективное лечение и одновременно снизить риски поздних осложнений.
Какие бывают методы лечения?
- Химиотерапия: основным видом лечения детей с острым лимфобластным лейкозом (ОЛЛ) является химиотерапия. Это лечение такими препаратами, которые блокируют рост клеток (специалисты называют эти препараты цитостатики). Как правило, один такой препарат не может убить все опухолевые клетки. Поэтому врачи работают с комбинациями из разных цитостатиков, которые по-разному действуют на раковые клетки (когда специалисты говорят о курсах полихимиотерапии, то это и есть комбинации цитостатиков). И таким образом можно максимально эффективно бороться с лейкозными клетками.
- Лучевая терапия: иногда кроме химиотерапии детям необходимо облучение ЦНС (специалисты говорят в этом случае о краниальном облучении, то есть об облучении головного мозга). Но врачи принципиально стремятся всё больше снижать лучевую терапию, поэтому показания к этому виду лечения сейчас обсуждаются в профессиональных кругах.
- Трансплантация костного мозга: в некоторых определённых случаях лечение состоит из курсов высокодозной химиотерапии [высокодозная химиотерапия]. И сразу после этого делают трансплантацию костного мозга (трансплантация стволовых клеток).
Цель лечения – по возможности полностью убить лейкозные клетки во всём организме, чтобы костный мозг снова смог заработать как кроветворный орган. Насколько интенсивной будет химиотерапия у ребёнка, как долго она будет длиться, необходимо ли ребёнку облучение или трансплантация стволовых клеток, каковы шансы вылечиться (прогноз) - всё это зависит от того, какой именно вариант ОЛЛ нашли у ребёнка, насколько лейкозные клетки уже успели разойтись по организму к тому моменту, когда поставили точный диагноз, а также, как болезнь отвечает на лечение (см. раздел "Как составляют план лечения").
Важное уточнение для детей с формой болезни - зрелоклеточный ОЛЛ: Детей, у которых нашли вариант зрелоклеточный В-ОЛЛ (иногда может называться В-ОЛ), не лечат по тем стандартным протоколам, по которым лечат все остальные формы острого лимфобластного лейкоза. Их лечат по протоколу для неходжкинской лимфомы из зрелых В-клеток (зрелые В-клеточные неходжкинские лимфомы). Поэтому всю информацию по их лечению можно прочитать не в этом тексте, а в тексте о неходжкинских лимфомах смотрите здесь.
Как проходит лечение?
Лечение курсами химиотерапии детей с ОЛЛ состоит из нескольких этапов. Эти этапы или фазы лечения отличаются друг от друга по времени, в них используются разные комбинации препаратов, перед каждой фазой лечения ставится совершенно конкретная цель, поэтому лечение отличается по интенсивности. На каждом конкретном этапе детей лечат по разным планам терапии, которые также называют протоколом. По какому именно протоколу будут лечить ребёнка, зависит от того, в какую группу риска он попал. У каждой группы риска есть своя программа терапии. Как правило, чем выше группа риска, то есть выше риск рецидива, тем интенсивнее будет само лечение.
Если у ребёнка не было рецидива, то общая продолжительность лечения составляет около двух лет. Лечение состоит из этапа с интенсивной химиотерапией, когда ребёнок должен несколько раз ложиться в больницу. В общей сложности по времени это длится примерно около полугода. На этапе, когда курсы химиотерапии не такие интенсивные, более умеренные, детей лечат амбулаторно (то есть они могут находиться дома). Эта часть терапии продолжается в общей сложности около полутора лет.
В лечебный план входят:
- Подготовительное лечение (специалисты называют его профаза, также можно встретить название циторедуктивный предварительный этап лечения): это подготовка к основному лечению. Она состоит из короткого курса химиотерапии [химиотерапия], курс длится около недели. В нём используется один или два препарата. В самом начале в организме находится огромное количество лейкозных клеток. Поэтому цель профазы заключается в том, чтобы начать снижать это количество постепенно и очень осторожно для организма. Дело в том, что когда раковые клетки разрушаются, в организм выбрасываются определённые продукты обмена веществ. И если они накапливаются в большом количестве, то наносят вред организму, прежде всего нарушается работа почек (так называемый синдром лизиса опухоли).
- Индукция (специалисты также могут говорить об индукционной терапии): это этап очень интенсивной химиотерапии, когда используется несколько препаратов. На этом этапе цель лечения состоит в том, чтобы за короткое время убить максимум лейкозных клеток. То есть, как говорят врачи, ребёнок должен выйти в ремиссию (ремиссия). Индукция (без этапа профазы) длится около четырёх недель.
- Консолидация и интенсификация терапии (специалисты также могут говорить о консолидации ремиссии): это тоже этап интенсивной химиотерапии. Врачи частично работают с новыми комбинациями препаратов и сами препараты могут даваться в более высокой дозировке. Цель этого этапа - закрепить ремиссию, которой удалось достичь на этапе индукции (врачи в этом случае используют термин "консолидировать"). То есть специалисты стремятся уничтожить те лейкозные клетки, которые смогли выжить, и таким образом снизить риски возможного рецидива болезни. Насколько интенсивным будет лечение, зависит от предполагаемой вероятности рецидива у конкретного ребёнка. Поэтому этот этап может длиться от нескольких недель до нескольких месяцев. Важным элементом в лечении также является профилактика нейролейкоза. То есть центральная нервная система, в некоторых случаях тестикулы (яички) у мальчиков, профилактически получают специальное лечение, чтобы туда не попали раковые клетки (в терминологии специалистов это называется дополнительная компартмент-терапия; подробнее см. абзац ниже).
- Профилактика нейролейкоза (дополнительная компартмент-терапия): лечение центральной нервной системы (ЦНС) является важным компонентом во время всех курсов интенсивной химиотерапии и особенно во время этапа консолидации и интенсификации. Этот вид лечения особенно важен, т.к. у большинства детей в центральной нервной системе есть лейкозные клетки, даже если стандартная диагностика их там не находит. Многие цитостатики очень плохо доходят до центральной нервной системы. Поэтому в лечении применяются определённые препараты в высокой дозировке, которые благодаря своим особым качествам способны хорошо проникать в центральную нервную систему. Кроме того детям неоднократно вводят цитостатики с помощью люмбальной пункции [люмбальная пункция] напрямую в спинномозговой канал (интратекальная химиотерапия). В некоторых случаях дополнительно детям делают облучение головы (специалисты говорят о краниальном облучении), например, если диагностика подтвердила, что в центральной нервной системе находятся лейкозные клетки, или если у ребёнка с Т-ОЛЛ есть гиперлейкоцитоз.
- Реиндукция (специалисты могут говорить о реиндукционной терапии): по сути это повторение этапа индукции. У всех детей с ОЛЛ результаты лечения на дополнительном этапе курсами интенсивной химиотерапии, который называется реиндукция, показали свою эффективность. Цель реиндукции - полностью убить последние лейкозные клетки и таким образом максимально снизить вероятность того, что болезнь может вернуться (рецидив). Эта фаза в лечении может длиться от нескольких недель до нескольких месяцев. Её продолжительность зависит от того, к какой группе риска относится заболевший ребёнок. Если лечение длится долго (например, у детей из высокой группы риска), то короткие интенсивные курсы химиотерапии чередуются с более умеренными курсами. Такой "перерыв" в интенсивном лечении помогает восстанавливаться организму ребёнка.
- Поддерживающая терапия или длительная поддерживающая терапия: это последний этап в лечении. Его цель состоит в том, чтобы по возможности долго воздействовать на организм ребёнка таким образом, чтобы уничтожить те опухолевые клетки, которые смогли выжить даже после интенсивных курсов химиотерапии. Дозы химиопрепаратов намного меньше, чем на других этапах. Химиотерапию дети получают в основном амбулаторно. Это значит, что ребёнок снова может вернуться домой и в большинстве случаев может продолжать ходить в детский сад или в школу. Лечение продолжается так долго до тех пор, пока его общее время в сумме от начала терапии не составит два года.
Цитостатики, которые используют в лечении ОЛЛ, это преднизолон или дексаметазон, винкристин, даунорубицин, аспарагиназа, метотрексат, циклофосфамид, цитарабин, 6-меркаптопурин, этопозид и тиогуанин.
Полезное уточнение: просим учитывать, что в зависимости от того, по какому именно протоколу лечат ребёнка, могут отличаться названия разных этапов лечения, сколько они длятся и как именно они проводятся. В некоторых клинических протоколах работают с новыми терапевтическими подходами (например, иммунная терапия с антителами), чтобы проверить их эффективность. Более подробную информацию по разным протоколам можно пока прочитать на немецком языке в разделе "Ablauf der Chemotherapie".
Как могут лечить рецидив болезни?
Если уже пролеченная болезнь возвращается, то есть происходит её рецидив - а это случается примерно у 15% от общего количества всех детей, заболевших ОЛЛ - то у врачей остаются в распоряжении такие методы лечения как химиотерапия, лучевая терапия и трансплантация стволовых клеток. Большинству детей с рецидивом ОЛЛ делают более интенсивную химиотерапию, чтобы ребёнок вышел в ремиссию [ремиссия]. И сразу после этого делается аллогенная трансплантация стволовых клеток. Некоторых детей можно вылечить только с помощью химиотерапии. Лучевая терапия нужна, когда лечат ЦНС [центральная нервная система] и/или тестикулы (яички). Если у ребёнка нет ответа на стандартное противорецидивное лечение (химиотерапия, пересадка костного мозга), или ответ недостаточный (то есть у ребёнка второй рецидив ОЛЛ, или болезнь невосприимчива к лечению, врачи в этом случае говорят о рефрактерной болезни), то специалисты могут попробовать новые препараты с другим механизмом действия. Такие препараты тестируются на эффективность в рамках клинических исследований.
По каким протоколам лечат детей?
В Германии почти всех детей и подростков с острым лимфобластным лейкозом (ОЛЛ) лечат по стандартизированным протоколам, которые называются исследования оптимизации терапии. Немецкие протоколы, или исследования оптимизации терапии, - это клинические исследования, они строго контролируются. Их цель – лечить заболевших детей по самым современным разработкам. Одновременно эти исследования дают возможность улучшать подходы к лечению и за счёт этого добиваться прогресса в лечении.
Дети, которые не лечатся по действующему исследовательскому протоколу (например, если на момент болезни старый протокол закрылся, а новый пока не открылся; или если заболевший не подходит под критерии, которые являются обязательными для приёма в действующий протокол), проходят через так называемые лечебные регистры. Детей лечат по тем терапевтическим рекомендациям, которые даёт центральная исследовательская группа конкретного протокола. Таким образом ребёнок получает наиболее оптимальное лечение, которое есть в это время.
Сегодня в Германии работают следующие исследовательские протоколы по лечению ОЛЛ у детей и подростков (как правило, с международным участием):
- Исследовательский протокол AIEOP-BFM ALL 2017: это международный мультицентровый исследовательский протокол по лечению ОЛЛ у детей и подростков (возраст от 0 до полных 17 лет), которые заболели впервые (т.е.первичные пациенты). Это протокол для AIEOP-BFM ALL 2009 по протоколу также лечат малышей первого года жизни. начало с осени 2018 г. по всей Германии, а также в других странах Европы и Австралии. Руководителем является профессор, доктор медицины Мартин Шраппе (университетская клиника земли Шлезвиг-Гольштейн, город Киль).
- Исследовательский протокол ALLTogether1: это международный исследовательский протокол нового европейского консорциума, предназначенный для ОЛЛ у детей, подростков и взрослых (возраст от 0 до 45 лет), которые впервые поставили диагноз ОЛЛ (то есть первичные пациенты). Эта исследовательская группа является самой большой в мире. Сней также сотрудничает с центральным исследовательским офисом Совета безопасности CoALL в Гамбурге (руководитель - приват-до цент, канд.мед.наук Габриэле Эшерих). Исследовательская группа с помощью рандомизации [ [[рандомизация]]] в многочисленных группах пациентов выявлена эффективность новых терапевтических концепций, когда лечение становится более интенсивным или менее интенсивным (в зависимости от вероятности рецидива в каждом отдельном случае). Руководителем исследовательского центра ALLTogether1 является доктором медицины Маршалл Хейман (Каролинский медицинский университет, г. Стокгольм). На немецком языке протокол был выпущен 1 апреля 2022 года. Немецкий исследовательский офис находится в университете пластики Гамбург-Эппендорф. Им руководит привательским привательским привательским привательским протоколом CoALL.
- Лечебный регистр CoALL 2020 (COALL – болезнь от Cooperative ALL Study, т.е. кооперированный исследовательский протокол ОЛЛ). Дети и подростки до 18 лет (после консультации с Іцентральным исследовательским офисом также возможно старше 18 лет), которые не указаны в протоколе исследований ALLTogether1, могут быть включены в лечебный регистр CoALL. Регистрация на май 2020 года будет завершена по датам и при поддержке ОЛЛ любого типа и будет записана на переходный период на то время, когда старый исследовательский протокол COALL-08-09 закрылся для приема новых пациентов. Регистр также работает с ОЛЛ, который является вторичным раком у детей, или с рецидивом ОЛЛ, а также с пациентами с неходжкинской лимфомой. Частичное возвратное сообщение основано на стандартном языке протокола ALLTogether.
- Исследовательский протокол EsPhALL2017 / COGAALL1631: это международный мультицентровый исследовательский протокол по прибытию ОЛЛ у детей и подростков с наличием филадельфийской хромосомы (возраст от 1 года до полных 17 лет). Протокол открылся 15.01.2019 г. Если вы не хотите этого делать, немецкие онкологические центры в Германии и в будущем. Центральный исследовательский офис, который отвечает за Германию, находится в университете обработки земли и Шлезвиг-Гольштейн (город Киль), руководитель протокола – доктор медицины, доктор медицины Г. Карио.
- Лечебный регистр INTERFANT-06: работает для новорожденных первого года жизни с ОЛЛ или с бифенотипическим лейкозом (подгруппа ОЛЛ). Этот регистр продолжает работу исследовательского протокола INTERFANT-06, который был закрыт для приёма новых пациентов в октябре 2016 года. Немецкий центральный исследовательский офис находится в Университетской клинике земли Шлезвиг-Гольштейн в городе Киль. Руководитель - профессор, д-ор мед. наук Мартин Шраппе. Новый международный исследовательский протокол (INTERFANT 21) под руководством приват-доцента, канд. мед наук Гатриэле Эшерих предположительно открывается в первом квартале 2024 г.
- Исследовательский протокол SCTped 2012 FORUM: это международный мультицентровый исследовательский протокол, составленный лечащим институтом ОЛЛ у детей и подростков до 18 лет, у которых есть показания для аллогенной трансплантации костного мозга [[[ аллогенная трансплантация стволовых клеток]] ] . Это протокол, написанный в 2013 году. Если вы не работаете в немецких клиниках и в немецких онкологических центрах, то они еще и мультиклинические в зарубежной Европе. Международный координационный офис находится в детской больнице им. Святой Анны в г. Вена, руководитель - профессор доктор медицины Кристина Петерс. Руководителем Германии по профессору, доктору медицины Петеру Бадеру (университет им. Вольфганга Гёте, г. Франкфурт-на-Майне).
- Исследовательский протокол IntReAll HR 2010: это международный мультицентровый исследовательский противорецидивный протокол для детей и подростков (до 18 лет) с первым рецидивом ОЛЛ (В-клеточный ОЛЛ из группы В-клето к-защитников, или Т-клеточный ОЛЛ, пациенты только из группы высокий риск). Если вы не работаете в немецких клиниках и в немецких онкологических центрах, то они еще и мультиклинические в за пределами Европы. Центральный исследовательский офис находится в университете пластики Шарите (г. Берлин), руководитель протоко ла — приват-доцент, канд. мед.наук Аренд фон Штакельберг.
- Обсервационный (наблюдательный) клинический исследовательский протокол ALL-REZ: в это исследование включены все пациенты с рецидивом, которые не проходят лечение в рамках вышеупомянутых исследований. К ним относятся, например, дети и подростки в возрасте до 18 лет, у которых произошел второй рецидив. Наблюдательное исследование возглавляет профессор, д-ор мед. наук Аренд фон Штакельберг (отделение детской онкологии и гематологии Университетской Берлинской клиники Charité).
Полезное уточнение: исследовательский протокол AIEOP-BFM и исследовательский протокол COALL разработаны для одной и той же группы пациентов (первичные пациенты с диагнозом ОЛЛ, возраст от 0 до полных 17 лет, или соответственно от 1 года до полных 17 лет), они минимально отличаются друг от друга. Клиники, в которых лечатся дети и подростки с ОЛЛ, сами выбирают, по какому из этих протоколов они специализируются и работают. Исследовательская группа CoALL в апреле 2022 года начала работать вместе с 8 другими исследовательскими группами в рамках международного консорциума ALLTogether. Все эти 9 групп принимают участие в исследовательской фазе III нового протокола.
Также обращаем внимание, что детей со зрелоклеточной В-формой ОЛЛ лечат по другому протоколу, а именно по протоколу для пациентов со зрелой В-клеточной неходжкинской лимфомой ( неходжкинские лимфомы).
Главная цель всех исследовательских протоколов – повышать эффективность лечения детей с диагнозом ОЛЛ и одновременно снижать осложнения и побочные эффекты от лечения. Благодаря исследованиям, которые сопровождают этап интенсивной терапии, накапливается опыт и новые знания о болезни. С учётом этой информации специалисты находят новые подходы в лечении и разрабатываются новые протоколы.
Какие шансы вылечиться от острого лимфобластного лейкоза?
Вероятность вылечиться (врачи говорят в этом случае о прогнозе) от острого лимфобластного лейкоза (ОЛЛ) у детей и подростков значительно выросла за последние сорок лет. Этого удалось достичь благодаря современным подходам в диагностике (появились новые методы исследований), были введеные более интенсивные курсы комбинированной химиотерапии и всех заболевших детей стали лечить по единым стандартным протоколам. Сегодня от ОЛЛ вылечивают около 90% детей и подростков, о чём говорят цифры 10-летней и 15-летней выживаемости (то есть если ребёнок прожил 10-15 лет с момента постановки диагноза и у него нет рецидива, он считается здоровым). Острый лимфобластный лейкоз стал одной из онкологических болезней, которые лучше всего лечатся.
Но если у ребёнка неблагоприятные прогностические факторы (например, когда болезнь плохо отвечает на лечение, у ребёнка вид ОЛЛ, который тяжело лечится), то шансы на выздоровление значительно меньше 90 %. Даже если детей лечат более интенсивными курсами химиотерапии. Это также относится к детям в возрасте до 1 года или старше 10 лет.
Ежегодно в Германии примерно у 90 человек из тех 550-600 детей и подростков, кто впервые заболел ОЛЛ, наступает рецидив. То есть это каждый седьмой ребёнок. Обычно рецидив бывает в первые два-три года после постановки диагноза, в крайне редких случаях - после пяти лет. Если наступает рецидив, то шансы вылечиться принципиально ниже, чем у детей без рецидива. Хотя у части детей с рецидивом повторное лечение даёт хороший результат. Среди детей и подростков с рецидивом ОЛЛ удаётся вылечить 50-60% (специалисты говорят, что пятилетняя выживаемость составляет 50%-60%). Современные исследовательские протоколы или исследования оптимизации терапии стремятся найти новые подходы в лечении, чтобы улучшить шансы на выздоровление в том числе и тех пациентов, прогноз которых сегодня считается неблагоприятным.
Необходимое замечание: когда мы называем проценты выздоровевших детей, это значит, что мы даём только точную статистику по этой форме рака у детей. Но никакая статистика не может предсказать, выздоровеет конкретный ребёнок, или нет. Любой лейкоз, даже если у ребёнка есть определённые благопритяные факторы, или наоборот, есть некоторые неблагоприятные факторы, может протекать абсолютно непредсказуемо.
Список использованной литературы 
- Stanulla M, Erdmann F, Kratz CP: Risikofaktoren für Krebserkrankungen im Kindes- und Jugendalter. Monatsschrift Kinderheilkunde 169, 30-38 2021 [DOI: 10.1007/s00112-020-01083-8]
- Escherich G, Schrappe M, Creutzig U: Akute lymphoblastische Leukämie – ALL – im Kindesalter. AWMF online 2021 [URI: https://www.awmf.org/ uploads/ tx_szleitlinien/ 025-014l_S1_Akute-lymphoblastische-Leukaemie-ALL-im-Kindesalter_2021-07.pdf]
- Erdmann F, Kaatsch P, Grabow D, Spix C: German Childhood Cancer Registry - Annual Report 2019 (1980-2018). Institute of Medical Biostatistics, Epidemiology and Informatics (IMBEI) at the University Medical Center of the Johannes Gutenberg University Mainz 2020 [URI: https://www.kinderkrebsregister.de/ typo3temp/ secure_downloads/ 42507/ 0/ 1c5976c2ab8af5b6b388149df7182582a4cd6a39/ Buch_DKKR_Jahresbericht_2019_komplett.pdf]
- Schrappe M, Möricke A, Attarbaschi A, von Stackelberg A: Akute lymphoblastische Leukämie. in: Niemeyer C, Eggert A (Hrsg.): Pädiatrische Hämatologie und Onkologie. Springer-Verlag GmbH Deutschland, 2. vollständig überarbeitete Auflage 2018, 269 [ISBN: 978-3-662-43685-1]
- Tallen G, Henze G, von Stackelberg A: Treatment of children and adolescents with relapsed ALL: therapy target long-term healing. Pharm Unserer Zeit 2012, 41: 214 [PMID: 22844668]
- Möricke A, Zimmermann M, Reiter A, Henze G, Schrauder A, Gadner H, Ludwig WD, Ritter J, Harbott J, Mann G, Klingebiel T, Zintl F, Niemeyer C, Kremens B, Niggli F, Niethammer D, Welte K, Stanulla M, Odenwald E, Riehm H, Schrappe M: Long-term results of five consecutive trials in childhood acute lymphoblastic leukemia performed by the ALL-BFM study group from 1981 to 2000. Leukemia : 2010, 24: 265 [PMID: 20010625]
- Escherich G, Horstmann MA, Zimmermann M, Janka-Schaub GE, COALL study group: Cooperative study group for childhood acute lymphoblastic leukaemia (COALL): long-term results of trials 82,85,89,92 and 97. Leukemia : 2010, 24: 298 [PMID: 20016530]
- Schrappe M: Risk-adapted stratification and treatment of childhood acute lymphoblastic leukaemia. Radiation protection dosimetry 2008, 132: 130 [PMID: 19017727]
- Schrauder A, von Stackelberg A, Schrappe M, Cornish J, Peters C, ALL-BFM Study Group, EBMT PD WP, I-BFM Study Group: Allogeneic hematopoietic SCT in children with ALL: current concepts of ongoing prospective SCT trials. Bone marrow transplantation 2008, 41 Suppl 2:S71 [PMID: 18545248]
- Möricke A, Reiter A, Zimmermann M, Gadner H, Stanulla M, Dördelmann M, Löning L, Beier R, Ludwig WD, Ratei R, Harbott J, Boos J, Mann G, Niggli F, Feldges A, Henze G, Welte K, Beck JD, Klingebiel T, Niemeyer C, Zintl F, Bode U, Urban C, Wehinger H, Niethammer D, Riehm H, Schrappe M, German-Austrian-Swiss ALL-BFM Study Group: Risk-adjusted therapy of acute lymphoblastic leukemia can decrease treatment burden and improve survival: treatment results of 2169 unselected pediatric and adolescent patients enrolled in the trial ALL-BFM 95. Blood 2008, 111: 4477 [PMID: 18285545]

 ОЛЛ (краткая информация) - ALL (390KB)
ОЛЛ (краткая информация) - ALL (390KB)